Minél közelebb a halál, annál nagyobb biznisz
További Gazdaság cikkek
- A rák egy olyan genetikai eredetű betegség, amikor a sejtek kontrollálatlanul osztódnak. Az így kialakult daganatok igen gyakran elpusztítják az embert.
- Borzasztóan sokfajta rák létezik, két tüdőrák jobban különbözhet egymástól, mint egy végbélrák és egy tüdőrák.
- A drága rákgyógyszerkutatásoknál a gyógyszercégnek nagyon nem mindegy, hogy hány évig kell tesztelni egy ígéretes gyógyszert embereken, hiszen addig is pörög a szabadalmukból hátralévő idő.
- Közgazdászok rámutattak, hogy ezért a gyógyszercégek jobban szeretik előrehaladott stádiumban lévő daganatokra fejleszteni a gyógyszereiket, hiszen ott rövid idő alatt vagy meghal a beteg, vagy hat a gyógyszer.
- Ez pedig társadalmilag nem optimális, jobban járnánk, ha több gyógyszer lenne korai stádiumú betegeknek. Vagy akár még megelőzésre is.
- És ennyire nem is egyszerű az egész, sok módosító körülmény és feltétel játszik még be.
A daganatos megbetegedésektől okkal fél minden ember, hiszen elég könnyű iszonyatos szenvedések után meghalni ezekben.
Ráadásul, amíg mondjuk a lépfenét viszonylag megnyugtatóan távol tudjuk tartani magunktól a fejlett világban, addig rákos bárki lehet, a napokban rákban halt meg Alan Rickman színész is. Vannak persze kockázatosabb életmódok, a mostanában rákban elhunyt ismertebb emberek közül például David Bowie vagy épp Lemmy jó ideig biztosan két végén égette a gyertyáját. Vagy Rod Stewart még él, de ő se fogta vissza magát, egy ideig még az ánuszába is kokaint gyömöszölt, és mellékesen túlélt egy pajzsmirigyrákot. De nem szenzáció az olyan tüdőrákos se, aki soha nem szagolt dohányfüstöt. Vagy az is meghalhat végbélrákban, akinek egy falat füstölt sonka sem csúszott le a torkán, pláne nem házi pálinkával.
Magyarországon különösen rossz helyzetben vagyunk ez ügyben, az OECD országai közül arányosan messze nálunk halnak meg a legtöbben rákban.
Most is minden negyedik magyar rákban hal meg, sokkal rosszabbul állunk, mint általában az uniós országok, hivatalosan is népbetegség nálunk több rákfajta is. Ezért is kulcskérdés, hogy hogyan alakul a rákgyógyszerek kutatása. Nos, alakulhatna jobban is.
Kevésbé éri meg korai stádiumra gyógyszert fejleszteni
Egy MIT-s közgazdász, Heidi Williams társaival megnézte, hogy milyen típusú rákgyógyszerek kutatására vannak ösztönözve az ilyesmivel is foglalkozó óriás-gyógyszercégek. Az jött ki, hogy
Vagy netán megelőző gyógyszerekben gondolkozni.
Persze ez az egész így erős leegyszerűsítés, a probléma megértéséhez nem árt tisztázni, hogy mit értünk rák alatt. És hogy hogyan működik a gyógyszerkutatás folyamata az ötlettől odáig, hogy a beteg megveheti az új, korábbiaknál hatékonyabb gyógyszert. Elég furcsa és bonyolult körülmények vezetnek ugyanis oda, hogy a rákgyógyszereknél korántsem ideálisak a fejlesztések ösztönzői.
Két tüdőrák lehet teljesen különböző
„A rák egy elég nagy betegségkategória, borzasztóan sokféle típusa lehet. Például, ha vírusos betegségekről beszélünk, akkor abban benne lesz az influenza és az ebola is” – mondta Türei Dénes, az Európai Bioinformatikai Intézet biológus kutatója.
A szervezetünkben minden sejt szigorú szabályozás alatt áll, hogy hova mehet, milyen anyagot termelhet, mikor osztódhat, és hasonlók. Ezt a szabályozást, a sejtekben működő, több ezer fehérjéből álló információfeldolgozó-hálózat végzi. Kívülről kapják a jeleket, feldolgozzák, és aszerint működik a sejt.
„A mostani tudásunk szerint nagyjából 500 gén meghibásodása hozható szoros kapcsolatba különböző ráktípusok kialakulásával.” Egy átlagos gént több száz vagy több ezer nukleotid kódol a DNS-ben (mint a betűk egy szövegben), és a gének mint tervrajzok alapján készülnek a fehérjék. Nem mindegy az se, hogy a génben hol és milyen mutáció történik, egyrészt számtalan rákot elősegítő kombináció lehetséges, másrészt a mutációk döntő többsége ártalmatlan.

Ha meghibásodik a sejt, akkor normál esetben megpróbálja kijavítani magát, ha ez nem sikerül, akkor elpusztul, ha pedig nem sikerül elpusztítania magát, akkor egy immunsejt próbálja meg megölni. Ezért hiába történik minden emberben percenként több ezer mutáció, ezeknek jellemzően nem lesz komoly következményük.
Tehát a rák úgy alakul ki, hogy az életünk során folyamatosan szerezzük be ezeket a mutációkat (plusz a rákhoz köthető mutációk 10-20 százalékát örököljük), és különösen szerencsétlen kombinációk után egy sejt nyerhet olyan képességet, ami a rákhoz szükséges. Ezeket a képességeket „a rák mérföldköveinek” nevezzük, és tízet tartunk számon belőlük.
Ilyen mérföldkő például, amikor a sejt önmagának ad növekedési jeleket, kiiktatja a saját DNS-hibajavító mechanizmusait, hogy még több mutációt szerezzen be, figyelmen kívül hagyja a más sejtektől érkező öngyilkossági felszólításokat. Vagy mondjuk ráveszi a környezetében lévő sejteket, hogy építsenek számára érhálózatot, mert hiába osztódik kontrollálatlanul egy sejt, ha az utódaival nem kapnak utána több táplálékot, akkor elpusztulnak, nem tudnak nagyra nőni.
És mindebből az is következik, hogy a rákok azon csoportosítása, hogy melyik szervben vagy szövetben vannak, csak egy jobb híján létező kategorizálás. „Adott esetben sokkal jobban hasonlít egymásra egy végbélrák és egy tüdőrák, mint két tüdőrák" – mondta.
Nem fájdalomcsillapító
A rákok kezelése összetett, messze nem csak gyógyszeres terápiából áll, de most foglalkozzunk csak ezzel, ez is kiemelkedően fontos. Alapjáraton a rákgyógyszert ugyanúgy fejlesztik, mint a többit.
- Először van egy preklinikai szakasz, ahol számítógépes modellezés után több ezer molekula közül kiválasztanak pár tucat ígéretesnek tűnőt. Amiket aztán laborban, azaz kémcsőben tenyésztett emberi ráksejtekben és állatokban megnéznek, hogy működik-e a feltételezett hatás, és hogy mennyire mérgező az egész. A jó eredményeket hozó molekulákat ezen a ponton szabadalmaztatják is.
- Ha úgy tűnik, a vegyület emberen is biztonsággal kipróbálható, akkor jöhetnek a klinikai tesztek. Az egyes klinikai fázisban kipróbálják pár önként jelentkező emberen, igen kis dózisban. Itt még szóba se kerül, hogy gyógyít-e bármit a molekula, csak az allergiákat vagy az esetleges súlyos mellékhatásokat próbálják kiszűrni. De már ez is lehet veszélyes.
- A kettes fázisban már több tucat emberen nézik meg, hogy gyógyít-e a hatóanyag.
- Ha itt is átmegy, akkor a hármas fázisban több száz vagy akár több ezer betegen vizsgálják meg, hogy az adott gyógyszer jobb-e, mint a legjobb elérhető kezelés. Idáig azonban több ezer vizsgált hatóanyag közül csak egy pár jut el.
- Ha itt is minden remekül megy, akkor bekerülhet az ajánlott szerek közé, és elérhető lesz a gyógyszer.
„A rákgyógyszerek abban különböznek a sima gyógyszerektől, hogy sokat kell várni arra, hogy megtudjuk, hogy mi történik a betegekkel a kettes-hármas fázisokban. Ha beveszünk egy fejfájás-csillapítót, ott percek múlva meg lehet mondani, hogy elmúlt-e a fejfájás vagy sem, és hogy volt-e bármi mellékhatás” – mondta erről Győrffy Balázs, az MTA doktora, a Semmelweis Egyetem kutatója.
Mivel a rák halálos betegség, és a rosszul célzó rákgyógyszereknek igen súlyos mellékhatásai lehetnek, ezért a legbiztosabb végpontot szokták nézni a vizsgálatoknál, azaz hogy mennyi ideig élnek még a betegek. Innentől pedig nem mindegy, hogy egy egyszerűbb emlőrákról van szó, amivel még tíz évig lehet élni átlagosan, vagy valami durvább dologról, ahol a betegnek csak hónapjai vannak hátra.
Rák around the clock
Gyógyszerrel megelőzni?
Nem elképzelhetetlen egyes esetekben a rák megelőzésére érdekében is gyógyszert szedni. Itt is főleg egy nagyon szűk, veszélyeztetett csoportra kialakított gyógyszeres kezelésről lehet szó egyelőre. Ilyesmi gyógyszerek már léteznek, bár sokszor igen komoly és veszélyes mellékhatásokkal is járhatnak. Ráadásul ezeket a gyógyszereket jellemzően nem a rák megelőzésére fejlesztették, csak rájöttek, hogy ilyesmire is jó lehet.
Például mondjuk a tamoxifen akkor járhat több előnnyel, mint hátránnyal, ha a páciens olyan menopauzán túli nő, akinél nagyon nagy a mellrák kialakulásának veszélye, és már kivették a méhét.
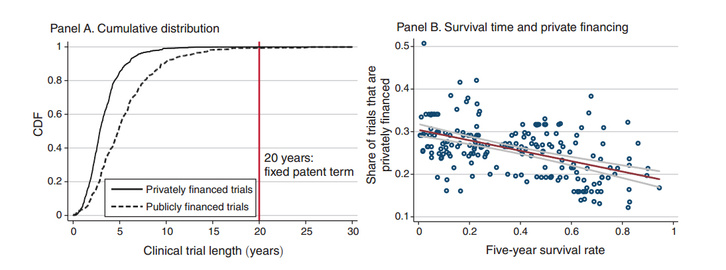
Így lehet jól megérteni Williamsék kutatását, ami először mutatta be azt tényszerűen, hogy fentiekhez igazodnak a gyógyszercégek is. Ha ugyanis pörög a jellemzően 20 éves szabadalmi idő, amíg igazából pénzt tudnak keresni a cégek, akkor
Ez pedig nem játék, egy új gyógyszer kifejlesztése átlagosan több mint egymilliárd dollárba kerül. 1973 és 2011 közt az összes amerikai rákgyógyszer-fejlesztés adatain jól látszik, hogy döntően a kései stádiumú rákokra kezdtek el egyáltalán gyógyszert fejleszteni.
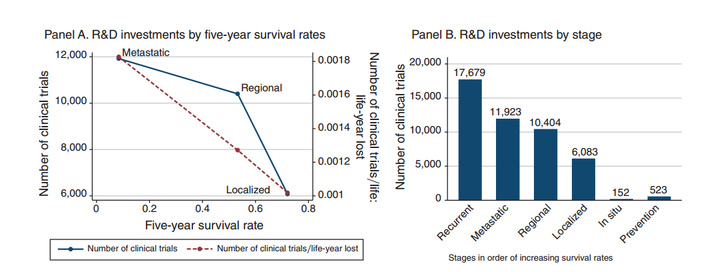
A szörnyű ötéves túlélési statisztikákkal bíró, előrehaladott, kiújuló és áttétes rákokra összesen nagyjából 30 ezer klinikai gyógyszerfejlesztés indult be. Míg kezdeti stádiumban lévő, még csak a kialakulásuk helyén tenyésző, egyszerűbb rákokra csak hatezer. Ezek azok, ahol a páciensek 70 százaléka él még legalább öt évet. Megelőző gyógyszerekből összesen csak 500 fejlesztés indult, ezek közül hatból lett gyógyszer, és mindnél az állam állta a hatásosság igazolásának összes költségét.
Emellett a kutatásnál is adott esetben előnyös lehet a gyógyszercégnek kis túlélésnövekedést hozó szert találni. Ugyanis ha egy adott rákfajtánál mondjuk három hónap a várható túlélés, ott egy még négy hónapot biztosító szer már szép sikereket arathat. „Egy ma kapható rákgyógyszer átlagosan 0,1 teljes minőségű életévvel hosszabbítja meg a beteg élettartamát. Ha megvizsgáltuk biomarkereket, azaz meg tudjuk mondani, hogy melyik betegnél lesz hatásos a gyógyszer, akkor két év az átlag” – mondta Győrffy.
Biomarker
A rákgyógyszerek kutatásában most zajlik egy paradigmaváltás. Eddig durván fogalmazva azt akartuk elérni, hogy ha ezek a rákos sejtek szabályozatlanul osztódnak, akkor sugárkezeléssel, kemoterápiával és gyógyszerekkel érjük el azt, hogy legyen rossz minden osztódó sejtnek.
Az új gyógyszereknél viszont már azonosítják a rák típusát, és igyekeznek olyan hatóanyagokat találni, amelyek pont az adott ráktípust hatékonyan támadják. A rák típusa a hátterében álló mutációktól függ, melyek következtében a sejt szabályozó rendszere megbolondul. A szabályozó rendszer viszont olyan bonyolult, hogy egyelőre nem látjuk át teljesen a működését, csupán néhány biztos pontot ismerünk: például ha a BCR-ABL nevű fehérjét termelik a leukémia sejtek, akkor biztosak lehetünk, hogy az imatinib nevű gyógyszer hatni fog rájuk; az ilyen jól ismert jeleket nevezzük biomarkernek. Az ilyen gyógyszerek sokkal hatásosabbak, de jóval drágább kifejleszteni és használni is őket, ráadásul a betegek csak egy kisebb csoportjának lesz használható.
Ami még nagyobb gond, hogy a rák gyakran kicselezi a gyógyszert, és újabb mutációk révén ellenállóvá válik a kezdetben hatásos kezeléssel szemben.
Viszont a világnak nagyon rossz az, ha a torz ösztönzők miatt sokkal kevesebb kutatási pénz megy azokra a rákosokra, akik nem nagyon hamar fognak meghalni. Williamsék három alternatívát kínálnak, hogy hogyan lehetne ezen változtatni:
- célzott állami kutatási támogatások gyógyszercégeknek;
- a szabadalom időtartama a piacra lépéstől számítson egyes gyógyszereknél;
- és egyszerűsítsék a hatásossági vizsgálatokat.
Ez utóbbinál nem azt kell érteni, hogy bizonytalanabb gyógyszereket akarnak a betegeknek adni, hanem hogy ne a halál számítson a tesztelési eljárás végpontjának. Még nem elfogadott, de már most is próbálnak más jelzéseket, bizonyos „kiegészítő végpontokat” is vizsgálni, amik ugyanúgy bemutathatják, hogy működik-e a gyógyszer. Például elég lehet azt megvárni, hogy mikor kezd el újra nőni a tumor. De lehetnek olyan jelzések is, amik már jóval a tumor megjelenése előtt biztosan mutatják, hogy baj lesz.

„Ha sikerülne igazolni, hogy ezek a kiegészítő végpontok működnek, akkor sokkal kevesebbet kellene várni a gyógyszerfejlesztések során – mondta Győrffy. – Persze ez azért nehéz, hiszen amikor a beadják a gyógyszert, akkor még nem tudják, hogy hat-e, viszont ha visszajön a tumor, akkor már biztosan nem hat.”
Más is van
Az optimális kutatási szerkezetet ettől még valószínűleg nem lehet egyhamar elérni, a már említett gondokon kívül ugyanis más praktikus problémák is vannak.
Például az, hogy a gyógyszerek tesztelésére inkább azok jelentkeznek, akiknek más kezelés már nem használt. Ezért az új gyógyszert is gyakran sokáig csak olyan betegeknek engedélyezik, akiket előtte mással már kezeltek. Ezzel viszont időt veszthetnek azok, akiknél éppen az új gyógyszer lenne hatásos.
A tudásmegosztás sem jól megoldott, egy gyógyszercég ugyanis a sikertelen kísérleteinek tudását nem feltétlenül osztja meg más gyógyszercégekkel vagy az akadémiai kutatókkal.
Illetve Williamsék kutatásának eredményeit szintén árnyalja, hogy adott gyógyszer jó lehet előrehaladott rákra és nem előrehaladottra is. Ugyanazt a hatóanyagot újra lehet teszteltetni más csoportra is.
És lehetnek olyan ritka tumorok is, amikre a gyógyszercégeknek még jó darabig nem fogja megérni semmit fejleszteni, mert sokáig tart a tesztelés, és utána is nagyon kevés pénzt kereshetnek vele, nagy kockázattal. Az ilyen betegek csak az egyetemi vagy más, profittól független kutatásokban bízhatnak.


