Ezek a problémák a Covid halálozási statisztikáival

Windisch László jogász, a KSH alelnöke nemrégiben egy cikket közölt az Index hasábjain, melyben a hazai többlethalálozás és a regisztrált koronavírusos halálozás viszonyát vizsgálta, európai összevetésben.
Jelen írásomban megpróbálom a kérdéskör hátterét és tágabb kontextusát bemutatni az olvasóknak, megvilágítva a kérdés tudományos hátterét, nehézségeit. Úgy vélem, hogy ezek a kérdések nem lehetnek a tudósok meg politikusok belügyei, a számok áradatában való tájékozódáshoz mindenkinek meg kell adni a lehetőséget, hogy megismerje a járványügyi, módszertani hátteret, mert csak így lehet értékelni, kritikusan értékelni és értelmezni az elhangzó adatokat. (Ez az írás az itt elérhető részletesebb dolgozat rövidített változata.)
A haláloki statisztikák problémái
Elöljáróban fontos rögzíteni, hogy minden haláloki besoroláson alapuló statisztika közös problémája, hogy ezt a besorolást szinte soha nem lehet jól elvégezni. A probléma oka, hogy kivételes esetektől eltekintve – egészséges fiatalt elgázol egy autó – egy embernek általában nem egy haláloka van. Ez a mostani járványtól függetlenül is igaz, de a Covid is jó példát szolgáltat rá:
elveszítünk egy tumoros, cukorbeteg koronavírus-fertőzöttet; ő akkor most mibe halt bele?
A rákba? A cukorbetegségbe? A fertőzésbe? Nem arról van szó, hogy ez bonyolult probléma, hanem arról, hogy ez megoldhatatlan probléma. Valamennyi ok hozzájárult a halálához, tehát, ha szigorúan vesszük, valami olyasmit kellene mondani, hogy 48 százalékban a tumorba halt bele, 33 százalékban a cukorbetegségbe és 19 százalékban a fertőzésbe. Hiába is lenne elvileg ez a helyes, az orvosi realitásnak megfelelő kép, ilyet nem csinálunk (annyiban érthető módon is, hogy ember legyen a talpán, aki ezeket a százalékokat megmondja): mindenkit egy halálokkal számolunk el. Csakhogy innentől ezt nem lehet jól megtenni, illetve erős definíciós bizonytalanság lesz abban, hogy hogyan tesszük meg.
Hozzá kell azt is tenni, hogy ez csak a probléma egyik fele, a másik, konkrétabban a mostani helyzetre jellemző nehézség, hogy valójában a halálozási statisztika is függ némileg a tesztelési aktivitástól.
Windisch László tehát helyesen utal rá, hogy itt nagyon komoly definíciós kérdések vannak, ebből fakadóan pedig sajnos nagy tere van az országok közötti adatszolgáltatási eltéréseknek.
A magyar haláloki statisztikák adatszolgáltatási folyamata
Hazánkban két alapvető adatszolgáltatási folyamat révén nyerhetünk információt a mostani koronavírus-járvány halálozási adatairól.
Az egyik az az eljárás, amely bármely haláleset bekövetkezésekor megtörténik: törvényben pontosan meghatározott rend szerint a halottvizsgálatot végző orvos kitölt egy Halottvizsgálati Bizonyítványt (röviden HVB, orvosi köznyelvben elterjedt nevén a „hatpéldányos”), melyben rögzíti a halálozással kapcsolatos fontos tényeket, standardizált formátumban. A HVB egyik példánya ezt követően a KSH megfelelő szervéhez kerül, ahol az Egészségügyi Világszervezet ajánlásának megfelelő, részletekbe menően szabályozott algoritmus szerint elvégzik a haláloki besorolást. Természetesen az eredmény nem mutathat pontosabb képet annál, ahogy a HVB-t kitöltötték, illetve fontos hangsúlyozni, hogy akármilyen aprólékosan is dolgoznak, az előző részben ismertetett limitációt nem lehet feloldani, hiszen az elvileg lehetetlen.
Ez a folyamat nagyon lassú, heteket vesz igénybe, így egy éppen zajló járvány esetén, ahol napi sűrűséggel van szükség adatra, nem használható. Szükség van tehát egy gyorsabb besorolásra is; ez az, aminek az adatait mindannyian halljuk a napi kommunikációban.
Sajnálatos módon Magyarországon a mai napig nincsen nyilvánosan, írásban rögzítve, hogy milyen eljárásrend határozza meg, hogy ezen besorolás szerint ki minősül koronavírusos halottnak. Tovább rontja a helyzetet, hogy elhangzott ezzel kapcsolatban egy nyilvánvaló nyelvbotlás, miszerint „valamennyi olyan elhunytat, akinél a betegség időtartama alatt, vagy előtte bármikor [!] pozitív személynek regisztráltak, tehát készült nála laboratóriumi vizsgálat, ami pozitivitást mutatott, mindenkit beszámolunk az elhunytak közé”. Ez természetesen – szerencsére – nem igaz, hiszen ha szó szerint vennénk, akkor valakit, aki tavaly áprilisban megbetegedett majd meggyógyult, majd ma elüti egy autó, azt elvileg koronavírusos halottként kellene elszámolni. (Most olyan apróságokról nem beszélve, hogy így a koronavírus halálozási aránya, tehát hogy a fertőzöttek mekkora hányada hal bele a betegségbe, garantáltan 100 százalék lenne…) Erről természetesen nincs szó, a gyakorlatban senki sem fog törődni azzal, hogy egy éve az elgázoltnak volt egy pozitív tesztje, de az nagyon fontos lenne, hogy közzé legyen téve, hogy elvileg milyen szempontok döntenek abban a kérdésben, hogy kit lehet koronavírusos elhunytnak minősíteni.
Senkit nem szeretnék kérdőre vonni egy szerencsétlen nyelvbotlás miatt, de az már probléma, hogy ennek a nyelvbotlásnak a korrekciója, és a valódi eljárásrend közlésével való helyesbítése a mai napig nem történt meg.
A többlethalálozási mutató előnyei és hátrányai
A többlethalálozás nagy előnye, hogy tényleg semmilyen szinten nem függ a tesztelési aktivitástól. Ilyen szempontból úgy tűnhet, hogy ez a legjobb indikátor (eltekintve most attól, hogy az összes mutató közül a legnagyobb a késleltetése), azonban a helyzet sajnos nem ilyen egyszerű.
A többlethalálozásnak ugyanis két problémája is van. Az egyik, hogy a többlethalálozás – definíció szerint – a tényleges halálozás és a járvány nélkül várt halálozás különbsége. Az első adatsorral még nincs is probléma, na de azt honnan mondjuk meg, hogy hány haláleset lett volna, ha nincs járvány?! Erre vannak statisztikai módszerek, de minden ilyen szükségképp csupán becslés lesz.
A másik probléma sokkal jelentősebb: a többlethalálozás egy nettó jellegű mutató, ami egybeméri a járvány direkt hatásaival (belehalnak emberek) annak indirekt hatásait is. Hogy még rosszabb legyen a helyzet, ezek a hatások egyaránt lehetnek pozitívak és negatívak. Pozitív indirekt hatás, hogy a védelmi intézkedések más légúti fertőzések ellen is jót tesznek, de kicsit elengedve a fantáziánkat, az is pozitív indirekt hatás, hogy kevesebb autóbaleset történik. Negatív indirekt hatás, hogy más betegség ellátása nehezedik meg, de itt is lehet távlatibb kérdésekre gondolni, például mi van, ha megnő az öngyilkosságok száma a szociális elszigetelődés miatt, vagy emelkedik az – egészségügyi állapotot közismerten rontó – munkanélküliség a gazdaság visszaesése miatt. Ezek feltárása véleményem szerint rendkívül fontos feladat, és az első empirikus eredmények már meg is jelentek. (Amerikai adatok szerint például megnőtt a kórházon kívüli szívmegállások előfordulása és halálozási aránya, de az öngyilkosságra vonatkozóan nincs egyértelmű negatív trend.) Nagyon fontos azonban hangsúlyozni, hogy ezek elkülönítése lehetetlen a többlethalálozás alapján!
Sajnos a dolog mindkét irányban előfordulhat: elképzelhető olyan helyzet, hogy nem halnak meg sokan, de a többlethalálozás magas (komoly negatív indirekt hatások vannak), illetve az is, hogy sokan meghalnak, még sincs lényeges többlethalálozás (komoly pozitív indirekt hatások vannak). Ez szükségszerűen korlátozza a többlethalálozás gyakorlati hasznosíthatóságát.
Remélem, a fentiekből is érzékelhető, hogy nincsenek univerzálisan „jobb” és „rosszabb” mutatók, az ilyen indikátorokat mindig egészében kell vizsgálni, és az átfogó kép alapján értékelni.
A hazai többlethalálozási adatok, és nemzetközi viszonyításuk
Windisch László a cikkében több adatot is közöl: először megadja mindössze két ország, Spanyolország és Szlovákia adatait abszolút többlethalálozás és relatív (százalékos) többlet formában is 2019 és 2020 összevetésében, utána erről az összevetésről áttér a 2021-es adatokra, ahol már egy sor ország számait közli, viszont itt nem ad meg abszolút számokat.
Tegyük ezt áttekinthetőbbé! Először is, ne évalapú mutatókat nézzük (semmilyen kitüntetett járványügyi jelentősége nincs a december 31-nek, hogy akkor vágjuk el az adatokat), hanem egyszerűen folytonosan kezeljük az időt. Másrészt, érdemesebb relatív mutató gyanánt a lélekszámmal osztani, így ugyanis egy olyan mutatót kapunk, ami analóg a regisztrált halálozások közlésével, hiszen azt is halál/millió főben szokták megadni. Ha a többletet is millió lakosra osztjuk rá, akkor a kettő egymással is jól összehasonlítható lesz.
Én az Eurostat adatai alapján kiszámítottam a többlethalálozást, mégpedig heti alapon, egységesen az országokra, és valamennyi európai országra. Az elemzéshez és ábrázoláshoz használt programot – a „nyílt tudomány” jegyében – teljes egészében nyilvánosságra hozom, így bárki reprodukálhatja, ellenőrizheti és továbbfejlesztheti a számításaimat, illetve itt elolvashatóak a módszertani részletek is.
Kezdjük a járvány kezdete óta összesített adatokkal (piros görbe Magyarország, a szürke görbék a többi európai országot jelölik):
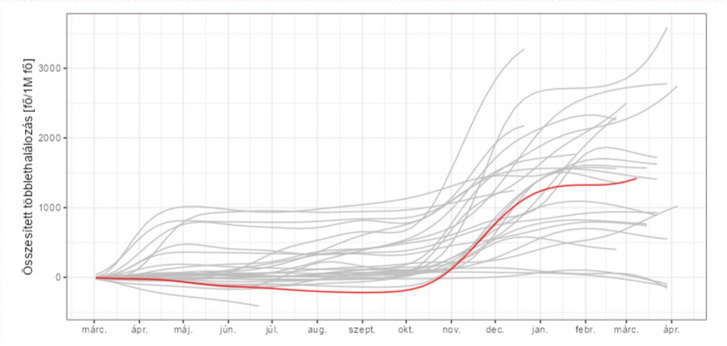
Látható, hogy a legfrissebb adatok szerint – persze ne felejtsük, ez egy hónappal ezelőtti állapotot jelent! – nagyjából a középmezőnyben vagyunk, a rossz hír, hogy a nálunk rosszabb 5 ország mindegyikében már javult a helyzet, míg nálunk gyorsan romlott ebben az időszakban, így könnyen lehet, hogy őket meg fogjuk előzni. (Azaz már megelőztük, és így a legrosszabb harmadban vagyunk, csak még nincsenek meg róla az adatok.)
Mit tudunk mondani az aktuális helyzetről? Ezt mutatják a heti adatok:
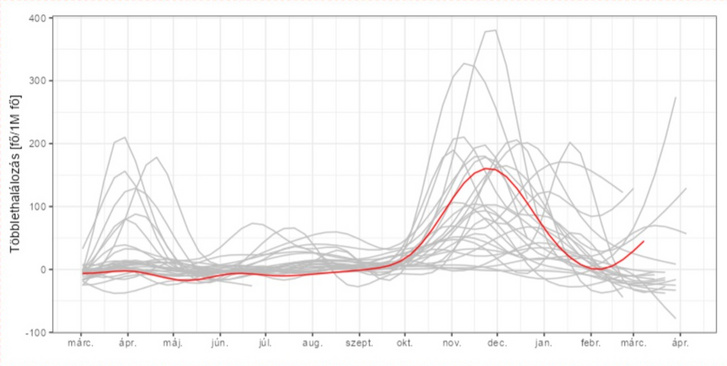
(Mindkét diagram az április 15-i állapotot mutatja.)
Mint látszik, itt már „most” (azaz március elején) rosszul állunk, tehát április elején nagyon valószínű, hogy az aktuális járványügyi helyzetünk – még e mutató szerint is – az összes európai ország közül a legrosszabbak között van.
Zárógondolatok
Teljes mértékben egyetértek azzal, hogy most nem személyi felelőst kell keresni, ujjal mutogatni, hogy ki mit rontott el, ám messzemenőkig nem értek egyet azzal, hogy a kérdést elintézzük olyan mondatokkal, mint hogy ez az időszak „a gyászról és a megfeszített küzdelemről” szól. Nem, itt nem lehet befejezni egy elemzést, ugyanis
épp a gyászolóknak és megfeszítve küzdőknek tartozunk azzal, hogy feltárjuk a hibák okait, pont azért, hogy a jövőben minél kevesebben gyászoljanak, és legyenek kénytelenek megfeszítve küzdeni.
Azzal tehetünk a magyar emberek egészségéért, ha feltesszük azt a kérdést: mi az oka ezeknek az adatoknak? Csak akkor tudunk ugyanis tenni a javításukért, ha értjük, hogy miért alakultak így. Miért halnak meg ilyen sokan nálunk európai összevetésben? Azért, mert sokan megfertőződtek (de ők már ugyanolyan valószínűséggel haltak meg, mint más országokban) vagy azért, mert bár ugyanannyian fertőződtek meg, de a magyar fertőzöttek nagyobb valószínűséggel haltak meg? Ha az előbbire gyanakszunk, akkor például az intézkedéseket, vagy a tesztelési és kontaktuskövetési stratégiát kell vizsgálni. Ha az utóbbit elemezzük, akkor kétfelé ágaznak a lehetőségek. Vagy az emberek olyan jellemzőjében van eltérés, ami befolyásolja a kórlefolyást, és könnyen eszünkbe is juthatnak magyarázatok: mind kockázati tényezőkben (elhízás, dohányzás, alkoholfogyasztás), mind krónikus betegségek terén jól ismert a magyar lakosság kirívóan rossz állapota. A másik – nem feltétlenül kizáró – lehetőség, hogy az egészségügyi ellátásban kell keresni a magyarázatot. Az elérhető eszközök, gyógyszerek, az orvosok és szakdolgozók képzettsége nem tér el lényegesen, de magyarázatul szolgálhat a túlterhelődés? Vagy az, hogy a betegek ellátása nem egységes irányelvek mentén zajlik? Itt jön képbe a másik vesszőparipám, járványtól függetlenül: az objektív és transzparens teljesítménymérés hiánya a magyar egészségügyben. Amíg nincsenek definiált, standard indikátorok, melyek jellemzik az ellátásminőséget, fogalmunk sem lehet arról sem, hogy egyáltalán ki csinál valamit jól, és ki rosszul, nem tudhatjuk, hogy melyik kórházról vagy osztályról kell példát venni, és melyiknél feltárni, hogy mi a rossz teljesítmény oka; végképp nem tudjuk az egészségügyi rendszer egészét értékelni és összehasonlítani, akár időben, akár más országokkal.
Nem állítom, hogy ezek a kérdések könnyen megválaszolhatóak, és részben egyet is értek Windisch Lászlóval, hogy a járványkezelés kiértékelése távlatot és rálátást igényel, de nem teljes mértékben: ha valamit rosszul csinálunk, azt jó minél hamarabb kideríteni, mielőtt túl sokáig csináljuk tovább rosszul.
A szerző klinikai biostatisztikus, orvosbiológiai mérnök, az Óbudai Egyetem habilitált egyetemi docense
A véleménycikkek nem feltétlenül tükrözik az Index szerkesztőségének álláspontját.
Szeretjük az izgalmas, okos, érvelő írásokat. Várjuk az ön véleményét is.
(Borítókép: Védőfelszerelést viselő orvos és ápoló a koronavírussal fertőzött betegek fogadására kialakított intenzív osztályon a Szent László Kórházban 2021. április 12-én. Fotó: Balogh Zoltán / MTI)


